世界范围内的肥胖流行现状严峻,已成为需要高度关注的公共卫生问题。2020 年全球预估成人肥胖患者高达 8.1 亿,2025 年全球预估成人肥胖患者将超过 10 亿,而至 2030 年预估超重或肥胖的成人占全球所有成年人的 50%[1]。2019 年后,我国成人超重和肥胖患病率也已经超过 50%,成人及 7~18 岁青少年超重和肥胖患病率仍处于上升趋势[2]。
那么,国内外关于超重与肥胖的定义有何差异?肥胖如何发生?会带来哪些严重危害?如何进行正确的治疗?基于这些问题,我们非常荣幸地邀请到来自北京大学人民医院内分泌科罗樱樱教授,就「肥胖症概论」这一主题展开了精彩分享,丁香园摘其精要,以飨读者。
多因素交织形成,肥胖症已成为公认的慢性疾病
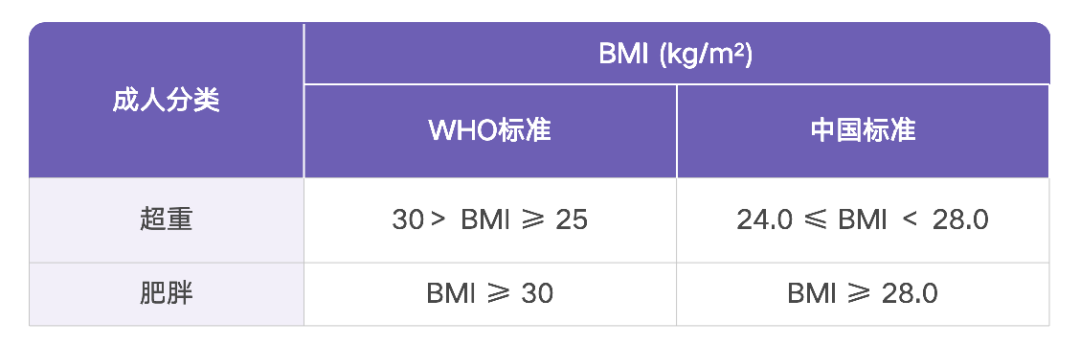
超重和肥胖被定义为对健康构成威胁的异常或过度的脂肪堆积[3]。通常使用体质指数(BMI)作为肥胖的诊断标准。国际与国内采用 BMI 诊断超重或肥胖的标准并不相同(表 1)[4]。
表 1 世界卫生组织(WHO)与我国关于超重与肥胖的 BMI 诊断标准[4]
然而,BMI 不能完全反映脂肪组织分布和对疾病的影响。研究显示,腹部脂肪与心脏代谢疾病的关系更密切,即 BMI 不足以诊断肥胖[5]。因此,2024 年,欧洲肥胖研究协会(EASO)提出了成人肥胖诊断的新框架,将腰围身高比(WtHR)纳入了肥胖诊断新指标,如 BMI ≥ 25 kg/m² 且 WtHR ≥ 0.5,伴有医疗、功能或心理障碍或并发症时也应考虑诊断肥胖[5]。2022 年日本肥胖症管理指南(JASSO)[6]以及 2023 年韩国肥胖症管理指南(KSSO)[7]也分别将肥胖合并症和腰围指标纳入了肥胖的诊断标准,作为 BMI 这一指标的补充。
目前,肥胖症已成为一种公认的可危及健康的慢性疾病,其发生与遗传、生理、环境、药物等多种因素有关:
在遗传层面,遗传因素可以解释 40%~70% 的肥胖病因[8],目前已发现超过 300 个单核苷酸多态性(SNPs)和超过 250 个基因位点与肥胖特征相关[9-10];
在生理层面上,大脑可通过控制进食行为和食欲影响体重[11],饥饿素、抑胃肽、胰高血糖素样肽-1(GLP-1)等胃肠道激素也影响着肥胖症的发生[12-13];
而压力、心理困扰、不健康进食模式、久坐生活方式及部分药物等,也与肥胖症的发生有关[14-15]。
肥胖症可危害预期寿命与健康,减重治疗势在必行
肥胖症的危害在于可带来多种并发症/合并症[8]:
代谢性疾病:2 型糖尿病(T2DM)、痛风、代谢相关脂肪性肝病(MAFLD)等;
心血管疾病:卒中、冠心病、高血压、射血分数保留型心力衰竭等;
呼吸系统疾病:哮喘、阻塞性睡眠呼吸暂停综合征等;
恶性肿瘤:绝经后乳腺癌、结直肠癌、子宫内膜癌、食道癌等;
心理疾病:抑郁、焦虑等。
在中国,肥胖患者罹患并发症的比例较高。一项纳入 243 个中国城市、519 个健康体检中心的 1,580 万成人(≥ 18 岁)数据的横断面真实世界研究表明, 高达 89.3% 的肥胖人群合并 ≥ 1 种并发症,63.5% 的肥胖人群合并 ≥ 2 种并发症,而脂肪肝、血脂异常、高血压、糖尿病前期、高尿酸血症为最常见的 5 种发并发症[16]。
另有研究表明,无论男女,BMI 在 22.5~25 kg/m² 左右时死亡率最低,BMI > 25 kg/m² 时,预期寿命将随着 BMI 的增加而减少[17],这表明,肥胖症可造成预期寿命的缩短。
与之相反,既往已有诸多研究显示,不同程度的减重幅度与肥胖相关并发症的健康获益[18-21]:
当减重幅度为 0~5% 时,即可带来血糖和血压的改善;
当减重幅度为 5%~10% 时,可预防 T2DM,改善 MAFLD、血脂异常和多囊卵巢综合征;
当减重幅度达到了 10%~15% 时,则可观察到心血管疾病、睡眠呼吸暂停综合征、压力性尿失禁和膝骨关节炎等疾病的改善;
当减重幅度 > 15% 时,还可实现 T2DM 的缓解,降低心血管死亡率。
由此可见,肥胖症减重势在必行。
精准医疗时代,探索肥胖症治疗的个体化策略
肥胖症的治疗强调的是「阶梯性治疗路径」(图 1)[8]。目前,临床上可选择方法主要包括生活方式干预、药物治疗和手术治疗[8]。
图 1 肥胖症的「阶梯性治疗路径」(图源:罗樱樱教授课件)
其中,生活方式干预是肥胖症的一线治疗手段[22]。然而,生活方式干预维持减重却充满了挑战。一项纳入了 8 项前瞻性研究的系统综述显示,对于仅靠生活方式干预的成人肥胖症患者而言,尽管生活方式干预可减掉多余的体重,但体重很可能会随着时间的推移而反弹[23]。
因此,国内指南推荐,如果超重和肥胖患者出现下列的情况之一时,可在生活方式和行为干预基础上推荐应用药物减重治疗[24]:
BMI ≥ 28 kg/m² 且经过 3 个月的生活方式干预仍不能减重 5%;
BMI ≥ 24 kg/m² 合并高血糖、高血压、血脂异常、MAFLD、负重关节疼痛、阻塞性睡眠呼吸暂停综合征等肥胖相关并发症之一的患者。
目前,国内外已有多种减重药物获批用于减重治疗[25-26]。其中,司美格鲁肽(2.4 mg)是一种胰高血糖素样肽-1 受体激动剂(GLP-1 RA),可通过减少能量摄入和抑制食欲,延缓胃排空,增加饱腹感,以及减少了进食奖赏和动机,从而发挥减重的作用[27-28]。以亚洲成年超重或肥胖患者为主的 STEP 7 研究表明[29],自基线到第 44 周,司美格鲁肽 2.4 mg 组患者平均体重减轻 12.1%,而安慰剂组仅降低 3.6%,司美格鲁肽安全性良好。
此外,对于重度肥胖患者,减重手术是能实现短期和长期持续减重,改善并发症,降低死亡率以及提高生活质量的干预措施。根据《中国肥胖及 2 型糖尿病外科治疗指南(2019)》,需采用减重代谢手术的肥胖人群包括[30]:
BMI ≥ 37.5 kg/m² 时,建议积极手术;
32.5 ≤ BMI < 37.5 kg/m² 时,推荐手术治疗;
27.5 ≤ BMI < 32.5 kg/m² 时,经生活方式干预和药物治疗体重难以控制,且至少伴有两项代谢综合征组分,或存在肥胖相关并发症时,也推荐手术治疗;
25 ≤ BMI < 27.5 kg/m² 合并中心性肥胖的患者,经 MDT 广泛征询意见后可酌情提高手术推荐等级。
研究显示,减重手术的减重疗效可维持长达 20 年[31],但减重代谢手术在中国的应用依然存在诸多障碍,包括并发症风险、体重反弹、心理抵触和较高的手术费用等[32-34]。
未来,对于肥胖症的诊疗,将朝着精准医疗的方向发展。同时,未来还可能基于基因组学、表观遗传学、转录组学、蛋白质组学、代谢组学和微生物组学等学科带来的可量化患者数据,结合肥胖症患者生活方式、心理社会和环境因素等,而最终实现肥胖症的个性化医疗干预[35-36]。
总结
肥胖症在全球范围内流行,患病率不断增加。肥胖症的发生与遗传、生理、环境、药物等多种因素有关,其危害在于带来多种并发症/合并症,包括代谢性疾病、心血管疾病、呼吸系统疾病、心理疾病等,甚至减少预期寿命。减重可以改善上述疾病的病情,逆转上述疾病的发生。肥胖症的治疗方法主要包括生活方式干预、药物治疗和手术治疗,治疗方案需个体化。当肥胖患者经生活方式干预失败,或超重患者合并高血糖、高血压、血脂异常、MAFLD、负重关节疼痛、阻塞性睡眠呼吸暂停综合征等肥胖相关并发症之一时,应予以药物治疗。对于重度肥胖患者,可以考虑减重手术治疗。未来,肥胖症的精准治疗可以通过考虑个体变异性来改善疾病分层并最大限度地提高疾病预防、诊断和治疗效果。
专家简介
罗樱樱 教授
北京大学人民医院内分泌科
主任医师,副教授,硕士研究生导师
• 中华医学会糖尿病学分会糖尿病与相关内分泌疾病学组 委员
• 北京医学会内分泌学分会 委员兼工作秘书
• 北京围手术期医学研究会减重与代谢专业委员会 副主任委员
• 白求恩精神研究会内分泌和糖尿病学分会肥胖专业委员会 常委
• 中国智慧工程研究会内分泌代谢专委会 委员
• 国际低血糖研究组 成员
曾作为访问学者在美国密歇根大学及德国耶拿大学访学
研究方向:糖尿病及肥胖的干预研究及分子遗传学研究
内容策划:梁家敏
项目审核:刘明丽
题图来源:丁香园设计
参考文献:
[1]. World Obesity Federation, World Obesity Atlas 2024[EB/OL]. Obesity Atlas 2024 | World Obesity Federation Global Obesity Observatory.
[2]. Pan XF, et al. Epidemiology and determinants of obesity in China[J]. Lancet Diabetes Endocrinol, 2021, 9:373-392.
[3]. World Health Organization. Available at: https://www.who.int/health-topics/obesity#tab=tab_1
[4]. 姬秋和, 陈莉明, 郗光霞, 等. 2型糖尿病患者体重管理专家共识[J]. 国际内分泌代谢杂志, 2022, 42(1) : 78-86.
[5]. Busetto L, et al. A new framework for the diagnosis, staging and management of obesity in adults[J]. Nat Med, 2024 Jul 5.
[6]. 日本肥胖学会. 肥胖临床实践指南2022[EB/OL]. http://www.jasso.or.jp/contents/magazine/journal.html
[7]. Korean Society for the Study of Obesity (KSSO). Evaluation and Treatment of Obesity and Its Comorbidities: 2022 Update of Clinical Practice Guidelines for Obesity by the Korean Society for the Study of Obesity[J]. J Obes Metab Syndr, 2023, 32(1):1-24.
[8]. 中华医学会内分泌学分会, 中华中医药学会糖尿病分会, 中国医师协会外科医师分会肥胖和糖尿病外科医师委员会, 等. 基于临床的肥胖症多学科诊疗共识(2021年版)[J]. 中华消化外科杂志, 2021, 20(11) : 1137-1152.
[9]. Mark O Goodarzi. Genetics of obesity: what genetic association studies have taught us about the biology of obesity and its complications[J]. Lancet diabetes endocrinol, 2018, 6:223-36.
[10]. Ndiaye et al. The expression of genes in top obesity-associated loci is enriched in insula and substantia nigra brain regions involved in addiction and reward[J]. Int J Obes (Lond), 2019, 4:539-43.
[11]. Hall KD et al. The energy balance model of obesity: beyond calories in, calories out[J]. Am J Clin Nutr, 2022, 115:1243-54.
[12]. Côté CD, et al. Hormonal signaling in the gut[J]. J Biol Chem, 2014, 25:11642-9.
[13]. Stanley S, et al. Gastrointestinal satiety signals III. Glucagon-like peptide 1, oxyntomodulin, peptide YY, and pancreatic polypeptide[J]. Am J Physiol Gastrointest Liver Physiol, 2004, 286:G693–7.
[14]. Sominsky L and Spencer SJ. Eating behavior and stress: a pathway to obesity[J]. Front Psychol, 2014, 5:434.
[15]. Luppino FS et al. Overweight, obesity, and depression: a systematic review and meta-analysis of longitudinal studies[J]. Arch Gen Psychiatry, 2010, 67:220-9.
[16]. Chen K, et al. Prevalence of obesity and associated complications in China: A cross-sectional, real-world study in 15.8 million adults[J]. Diabetes Obes Metab, 2023, 25(11):3390-3399.
[17]. Prospective Studies Collaboration. Body-mass index and cause-specific mortality in 900 000 adults: collaborative analyses of 57 prospective studies[J], Lancet, 2009, 373:1083-96.
[18]. Look AHEAD Research Group. Association of the magnitude of weight loss and changes in physical fitness with long-term cardiovascular disease outcomes in overweight or obese people with type 2 diabetes: a post-hoc analysis of the Look AHEAD randomised clinical trial[J]. Lancet Diabetes Endocrinol, 2016, 4:913-21.
[19]. Lean ME et al. Primary care-led weight management for remission of type 2 diabetes (DiRECT): an open-label, cluster-randomised trial[J]. Lancet, 2018, 391:541-51.
[20]. Benraoune F and Litwin SE. Reductions in cardiovascular risk after bariatric surgery[J]. Curr Opin Cardiol, 2011, 26:555-61.
[21]. Sundström J et al. Weight Loss and Heart Failure: A Nationwide Study of Gastric Bypass Surgery Versus Intensive Lifestyle Treatment[J]. Circulation 2017, 135:1577-85.
[22]. 王岳鹏,臧丽,母义明. 中国肥胖的现状及管理[J]. 中华内科杂志, 2023, 62(12):1373-1379.
[23]. Nordmo et al. The challenge of keeping it off, a descriptive systematic review of high-quality, follow-up studies of obesity treatments[J]. Obes Rev, 2020, 21:e12949.
[24]. 中国医疗保健国际交流促进会营养与代谢管理分会. 中国超重/肥胖医学营养治疗指南(2021)[J]. 中国医学前沿杂志(电子版), 2021, 13(11):1-55.
[25]. FDA Drugs. Available at: http://www.fda.gov/Drugs/default.htm. Accessed November 2023.
[26]. EMA Medicines. Available at: http://www.ema.europa.eu/en. Accessed November 2023.
[27]. 叶小珍,邵加庆. 司美格鲁肽的临床应用研究进展[J]. 中华糖尿病杂志,2022,14(Z1):1-8.
[28]. 韩美芬, 赵彬, 陈伟, 等. 司美格鲁肽在治疗肥胖症中的作用机制及临床应用进展[J]. 中国新药杂志, 2022, 31(09):859-862.
[29]. Mu Y, Bao X, Eliaschewitz FG, Hansen MR, et al. Efficacy and safety of once weekly semaglutide 2·4 mg for weight management in a predominantly east Asian population with overweight or obesity (STEP 7): a double-blind, multicentre, randomised controlled trial[J]. Lancet Diabetes Endocrinol, 2024, 12(3):184-195.
[30]. 王勇, 王存川, 朱晒红, 等. 中国肥胖及2型糖尿病外科治疗指南(2019版)[J].中国实用外科杂志 ,2019, 39(04):301-306.
[31]. Sjöström L et al. Bariatric surgery and long-term cardiovascular events[J]. JAMA, 2012, 307:56-65.
[32]. Ohta M, et al. Bariatric/Metabolic Surgery in the Asia-Pacific Region: APMBSS 2018 Survey[J]. Obes Surg, 2019, 29: 534-41.
[33]. Heymsfield SB, et al. Mechanisms, Pathophysiology, and Management of Obesity[J]. N Engl J Med, 2017, 376: 254-66.
[34]. Yang K, et al. Status of the Field of Bariatric Surgery: a National Survey of China in 2018[J]. Obes Surg, 2019, 29:1911-21.
[35]. Sacoto D, et al. Precision Medicine and Obesity[J]. [36]. Cifuentes L, et al. Precision Medicine for Obesity[J]. Dig Dis Interv, 2021, 5(3):239-248.



