日前,“女儿患红斑狼疮,单亲爸爸一夜白头”的消息冲上热搜,让“红斑狼疮”这一疾病,再次进入公众视野。
公开信息显示,系统性红斑狼疮(SLE)是一种身体免疫系统自我攻击的疾病,由于该病不易根治,需长期治疗,且患者长期遭受折磨,而被医学界称为“不死的癌症”。
同时,该病多见于15~40岁生育期女性,以及拥有慢性病、反复发作、根治难的特点,也被称为世界三大疑难病症之一。根据美国狼疮基金会的数据,美国至少有150万人受此病困扰,而全球至少有500万患者。
其中,系统性红斑狼疮(SLE)是中国最常见的系统性自身免疫性疾病之一,患者超100万,患病率高居世界第二。
【1】高发于育龄期女性,或与遗传、激素和环境等多种因素有关
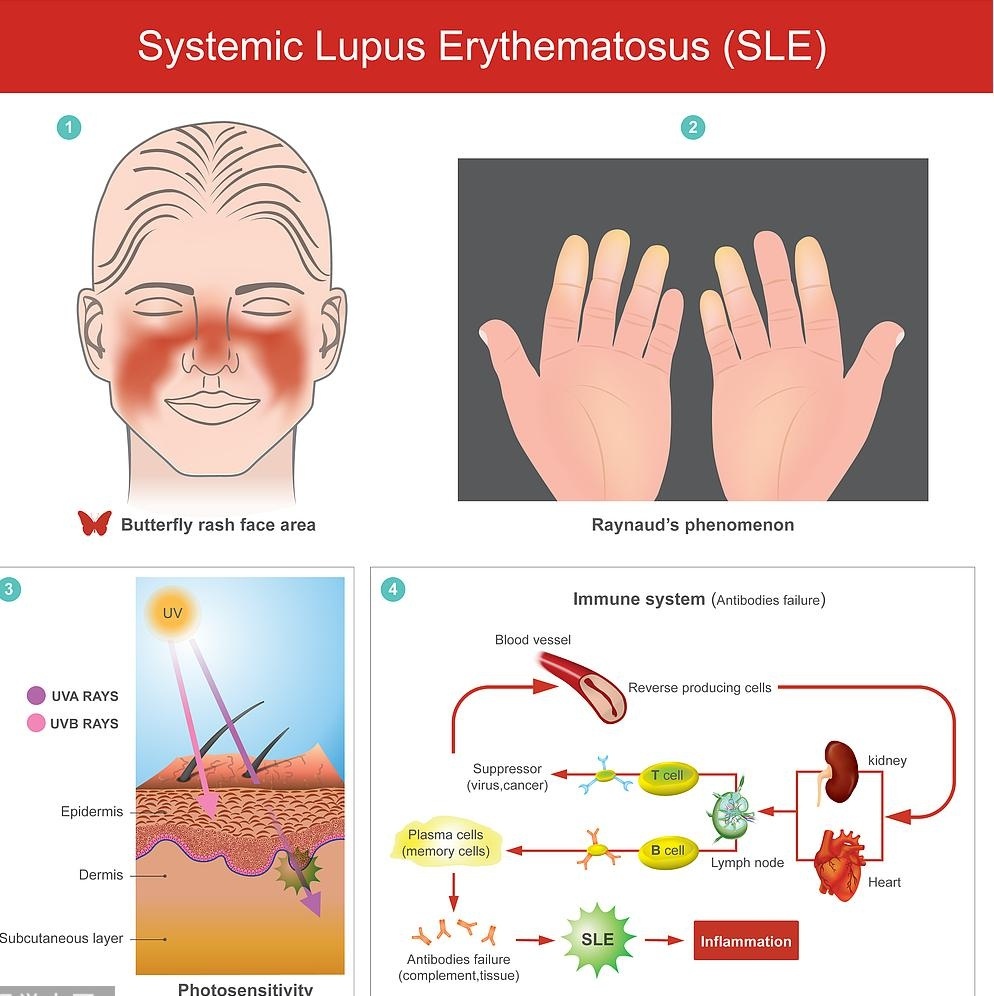
红斑狼疮主要有三种类型:盘状红斑狼疮、深部红斑狼疮、系统性红斑狼疮。其中,系统性红斑狼疮(systemic lupus erythemato-sus, 简称SLE)是在红斑狼疮各类型中最为严重的一型。
2023年的一项荟萃分析结果显示,全球有SLE患者约341万例,其中我国患者达70万-100万例,总数位居首位。
值得注意的是,得此病的高发人群往往是一些年轻的育龄期女性患者。根据中国系统性红斑狼疮研究协作组2020年的报告,我国SLE患者的平均发病年龄为30.7岁,女性与男性的发病比为12∶1。
此外,近年来儿童红斑狼疮的发病率也呈现上升趋势,18岁前发病的红斑狼疮约占所有病例的20%。
全身性红斑狼疮。
红斑狼疮是什么原因造成的?为什么女性患者更常见?
九派新闻查询资料得知,到目前为止,科学界对红斑狼疮的成因依然没有一个确凿单一的结论,只是发现了50多种与红斑狼疮有关的基因,也就是有这些因素的人群,发生红斑狼疮的可能性会更高一些。
而在这50多种相关因素中,红斑狼疮主要是遗传、激素和环境因素相结合的结果。
首先是遗传因素。红斑狼疮发病具有家族聚集性,患者亲属的患病率较一般人高,同卵双胞胎都发病的概率远高于异卵双胞胎。还有一些研究发现,X染色体上的基因可能与SLE的发病有关。
其次是激素影响。虽然还没有证据证明,雌激素或任何其他激素与狼疮之间有直接的因果关系,但许多女性在月经前期或怀孕期间,当雌激素水平较高时,红斑狼疮症状更为严重,这表明激素可能在调节红斑狼疮活动中起到一定的作用。因此,科学家认为红斑狼疮在女性中更为常见的原因可能是雌激素造成的。
再次,除了基因和激素,环境因素也可能是触发红斑狼疮的原因之一。比如说,太阳的紫外线、某些感染,或者服用某些药物,都可能是让这个病发作的外部原因。
【2】累积器官越多,预后越差,每一次复发都是重创
除此之外,系统性红斑狼疮因无根治的办法,还被医学界称为“不死的癌症”。
数据显示,60%的红斑狼疮患者会出现,持续活动或者疾病反复复发,且是终身性的。每次复发,器官损害就加重一次,对患者来说都是重创。
“如控制不良,红斑狼疮患者会呈现‘发作——缓解——再发作’的恶性循环,而每一次发作都会对身体的多器官产生不可逆的损伤。”广东省人民医院风湿科主任医师、中国医师学会风湿病专业委员会副会长张晓曾在采访中表示。
研究表明,系统性红斑狼疮是一种以自身抗体产生为主要特征的自身免疫性疾病,它不仅会影响面部的皮肤,也会影响到人体的心、肺、肾脏、中枢神经系统等全身各个脏器组织。该病症状表现复杂多样,既包括轻微的皮肤损害,如脸颊出现蝴蝶状红斑,还能造成心脏、肾脏、神经系统等器官损害,严重时可能面临多个器官的功能衰竭。
数据显示,中国SLE患者脏器受累更为多见,其中肾脏受累率为45.02%,血液系统受累率为37.2%,均显著高于欧洲SLE患者。
其中,有一项对我国江苏地区的SLE患者进行了追踪观察,发现患者的预后与是否早期出现重要脏器受累密切相关,尤其是中枢神经、肾脏、心肺等系统。神经系统或心肺受累的患者5年生存率仅为70%左右,而出现血肌酐水平升高者的5年生存率不到60%。
【3】并非绝症,医学界和产业界对红斑狼疮的研究均有突破
近些年,红斑狼疮相关问题的多次获得广泛关注。
被观众称为“最美周芷若”的演员周海媚,生前长期受红斑狼疮困扰;今年7月,一母亲因为“口干、牙齿松动”症状前往医院就医,意外检出红斑狼疮,23岁女儿的抗体检测也是阳性,母女双双确诊红斑狼疮。
每当红斑狼疮病症出现在公众视野前,总伴随着对于该病治愈率的讨论。九派新闻从多方查证,到目前为止,在治疗方面,系统性红斑狼疮仍然没有特效的根治方法。
不过,该病可以通过早期诊断及规范性的综合治疗,改善病情,绝大多数患者疾病可得到控制,能正常工作、生活、生育等。
2020版《中国系统性红斑狼疮诊疗指南》指出,系统性红斑狼疮患者5年生存率从20世纪50年代的50%~60%升高至20世纪90年代的超过90%,并在2008年至2016年逐渐趋于稳定。系统性红斑狼疮已由既往的急性、高致死性疾病转为慢性、可控性疾病。
更令人欣慰的是,近年来,医学界和产业界对红斑狼疮的研究均有突破。
据公开不完全统计,2023年12月13日,全球共布局353条在研管线用于治疗系统性红斑狼疮适应症,其中国内有160条在研管线,包括六款生物制剂、两款免疫抑制剂已经进入三期临床。
同时,近两年,国家药监局药审中心相继批准药明巨诺、石药集团的CAR-T产品用于系统性红斑狼疮的临床试验。北京协和医院、浙江大学医学院附属儿童医院(下简称“浙大儿院”)等临床团队,也开展了相关临床试验。
其中,浙大儿院从今年年初启动了CAR-T细胞治疗系统性红斑狼疮的临床试验已取得了显著成果,参与试验的全部患儿的症状都得到了改善,停用了激素及所有免疫抑制剂。该院副院长、肾脏泌尿中心主任毛建华表示,“治疗后,全部患者目前都已停用激素及所有免疫抑制剂,部分病人SLEDAI-2K评分转为0分,其余病人病情均有显著好转。”
新的致病机理也在不断研究中。2024年7月学术期刊《自然》发表了一项研究成果,美国西北大学医学院和布莱根妇女医院的科学家发现了一种分子缺陷,可促进系统性红斑狼疮的病理性免疫反应,破除这种缺陷可能会“逆转”该疾病。
科学家团队报告了一种驱动该疾病的新途径。红斑狼疮患者血液中的多种分子,都存在与疾病相关的变化,最终,这些变化导致由免疫细胞芳烃受体(AHR)控制的途径激活不足(该途径可调节细胞对环境污染物、细菌或代谢物的反应)。正是AHR活化不足会导致过多的促病免疫细胞——T外周辅助细胞去促进致病性自身抗体的产生。
